悪性リンパ腫
この記事は検証可能な参考文献や出典が全く示されていないか、不十分です。 出典を追加して記事の信頼性向上にご協力ください。(2017年9月) |
悪性リンパ腫(あくせいリンパしゅ、ML: Malignant Lymphoma)は、血液のがんで、リンパ系組織から発生する悪性腫瘍である。
目次
1 概説
2 症状
3 検査・診断
4 病期分類
5 予後因子
6 組織学的分類
7 WHO分類
7.1 B細胞の成熟
7.2 T細胞の成熟
8 治療法
9 脚注
10 関連項目
11 外部リンク
概説
リンパ系組織は全身を巡っているため、肉腫及び癌腫の癌とは異なり、外科手術による切除は行わず(但し、腫大による圧迫などを緩和するため姑息手術を行うことはある)、主に放射線療法および化学療法を適応する。リンパ腫には「良性」はない為、必ず「悪性」ということになるが、日本語の病名としては明示的に「悪性リンパ腫」と呼び習わしている。診療科目は血液内科や耳鼻咽喉科などである。
悪性リンパ腫は、単一ではなく、多様な病型のリンパ系組織のがんの総称である (その疾患分類については今でも分類作業が進行中である)。病型を大別すると、ホジキンリンパ腫(Hodgkin's lymphoma, HL、あるいはHodgkin's disease, HD)と非ホジキンリンパ腫 (non Hodgkin's lymphoma, NHL) がある。欧米ではホジキンリンパ腫が多数を占めるが、日本人のホジキンリンパ腫は約10%であり、日本では殆どが非ホジキンリンパ腫で占めている。病型によって治療方針及び予後が大きく異なるので、リンパ腫では自己の病型を知ることが重要である。日本人の2000年における年間推定患者数は約1万3000人、発生率は10万人に約10人程(欧米人は10万人に約20人)で近年増加傾向にある。
リンパ腫は全身に発生するというその性質上、治療を行ってもがん細胞が完全に消えたことを証明することはできない。そのため「完治」という表現はせず、腫瘍を検出できなくなった時点で「緩解(寛解)」したと表現する。これは、同じ血液のがんである白血病と同様の扱いである。緩解に至ってもがん細胞が残存していることがあって、再発するケースもある。
原因はわかっていないが、ウイルス説・カビ説・遺伝説などがある。小児白血病、絨毛癌などと並んで、悪性腫瘍の中では、比較的抗がん剤が効きやすいとされる。抗がん剤は活発な細胞を攻撃する為、一般に、がんの進行が早い悪性度の高いものほど抗がん剤に対する感受性が強く、進行の遅い低悪性度は感受性が低いとされている。
症状
頸部(首)、鼠径部(股の付け根)、腋窩などのリンパ節が腫大する(腫れる)ことが多い。リンパ節が1cmを超え肥大が進行したり、腫瘤の数が短期間で増加する場合は、慢性リンパ節炎、結核性リンパ節炎、亜急性壊死性リンパ節炎などがある。また、腫脹の原因が不明な場合は一度感染したEBウイルスが再活性化、病症が慢性化していないか調べることも重要である。
各臓器に発生するリンパ腫の場合にはレントゲンや内視鏡による検査で発見される場合もある。また全身の倦怠、発熱、盗汗(ねあせ)、体重の減少などがみられる場合もあり、これらの全身症状はB症状と呼ばれる。B症状は、予後不良因子とされている。
- 参考:研修医・医学部学生用 NETセミナー(悪性リンパ腫の診断)|金沢大学附属病院血液内科・呼吸器内科・細胞移植学講座(旧第三内科)(2008年12月27日時点のアーカイブ)
進行すると全身の衰弱、DIC、多臓器不全などから死に至る。
検査・診断

Diffuse large B-cell lymphoma.
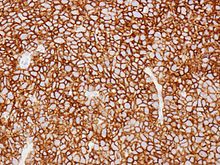
Diffuse large B-cell lymphoma. CD20 stain.
リンパ腫を疑う場合は触診、血液検査、造影CT検査などを行い病変の部位を検索するが、確定診断はリンパ節生検を行うことにより病理組織分類や遺伝子異常の検索もおこなうことがある。針生検での診断は難しいため、リンパ節を切り取って組織を調べることが多い。
病期分類
リンパ腫の病期分類としては、次のAnn Arbor分類が世界的に用いられている。通常の癌と異なり、0期という分類はない。
| 病期 | 解説 |
|---|---|
I期 | 単独リンパ節領域の病変 (I)。 またはリンパ節病変を欠く単独リンパ外臓器または部位の限局性病変 (IE)。 |
II期 | 横隔膜の同側にある2 つ以上のリンパ節領域の病変 (II)。 または所属リンパ節病変と関連している単独リンパ外臓器または部位の限局性病変で、 横隔膜の同側にあるその他のリンパ節領域の病変はあってもなくてもよい IIE)。 病変のある領域の数は下付きで、例えば II3 のように表してもよい。 |
III期 | 横隔膜の両側にあるリンパ節領域の病変 (III)。 それはさらに隣接するリンパ節病変と関連しているリンパ外進展を伴ったり (IIIE)、 または脾臓病変を伴ったり (IIIS)、あるいはその両者(IIIES)を伴ってもよい。 |
IV期 | 1 つ以上のリンパ外臓器のびまん性または播種性病変で、関連するリンパ節病変の有無を問わない。 または隣接する所属リンパ節病変を欠く孤立したリンパ外臓器病変であるが、離れた部位の病変を併せ持つ場合。 |
| A およびB 分類(症状) 各病期は以下のように定義される全身症状の有無に従って、A またはB のいずれかに分類される。
| |
※造血器腫瘍診療ガイドライン[1]より引用し改変。
ほかに、Lugano 分類が使用される事もある。
| 病期 | 解説 |
|---|---|
I期 | 消化管に限局した腫瘍 単発または多発(非連続性) |
II期 | 消化管の原発部位から腫瘍が腹腔へ進展
|
IIE期 | 近接の臓器または組織へ進展する漿膜の浸潤(実際の浸潤部位。
|
IV期 | リンパ外への播種性浸潤または消化管病変に横隔膜を越えたリンパ節病変を伴う。 |
※造血器腫瘍診療ガイドライン[1]より引用し改変。
予後因子
国際予後因子 (international prognosis index: IPI) が有名である。予後因子の数で患者を層別化し、予後を判定する。予後因子として、
- 年齢
- PS
- LDH
- 節外病変数
- 病期
が挙げられている。標準治療(CHOP療法など)を行った場合の予後は、5年生存率が25%程度。
組織学的分類
非ホジキンリンパ腫は、ホジキンリンパ腫に該当しない多様なリンパ系組織のがんの総称であるので、世界的に統一された分類というのはなかったが、1999年に発表されたWHO分類が現在有効である。非ホジキンリンパ腫は、B細胞ががん化するか、T細胞あるいはNK細胞ががん化するかによって大きく2つに分類される。前者をB細胞性腫瘍と言い、後者をT/NK細胞性腫瘍と言う。
WHO分類
リンパ球の腫瘍としては急性リンパ性白血病 (ALL)、慢性リンパ性白血病 (CLL)、悪性リンパ腫、多発性骨髄腫を始め各種ある。それぞれ、正常リンパ球のどの段階で発癌したかによって性質が異なると考えられている。そのためリンパ球の成熟過程を知っておくことが理解の助けとなる。
学問的には急性白血病という概念などなくして骨髄球性疾患とリンパ球性疾患に分けたほうがすっきりする。しかし、ALLは臨床経過が急性骨髄性白血病 (AML) に非常に近く、そのような単純な分類は臨床家が受け入れることができない。急性と慢性の違いに関しても、骨髄性とリンパ性とは随分印象が異なる。AMLと慢性骨髄性白血病 (CML) は確かに鑑別が重要だが、ALLとCLLは鑑別することはまずない。教科書で急性白血病と慢性白血病の違いは分化障害の有無とかといった項目が並ぶが、これは骨髄性のみ気にするべき事項であってリンパ性では問題にならない。CMLは原発性骨髄線維症や本態性血小板血症といった骨髄増殖性疾患に分類され、さらにAMLとなる「急性転化」があるので区別が重要となる。
二次性白血病としてはMDS、アルキル化薬によるものも知られている。また白血化という言葉があるが、これは末梢血に腫瘍細胞が見られることで、急性白血病ならば芽球、リンパ腫ならば異型リンパ球やOtherでカウントされることが多い。これらは自動測定機では見逃すことが多いので、鏡検する必要がある。
B細胞の成熟
Bリンパ球の幹細胞は骨髄に存在する。ここでVDJ領域の再構成を行いIgMを発現し成熟B細胞となる。骨髄内の抗原と反応してしまうB細胞はこの時点でアポトーシスされる。成熟B細胞は骨髄を離れてリンパ組織へ行く。リンパ組織では各種相互作用に応じて分化する。T細胞非依存抗原と相互作用できた場合はIgM産出細胞(形質細胞、一部B細胞)となり、T細胞依存性抗原としか相互作用ができないと胚中心に移行し、クラススイッチを起こし、IgG産出細胞となる。これで形質細胞または記憶B細胞になる。クラススイッチを起こした形質細胞は短命のものと長命のものに分かれる。短命のものはリンパ組織内に留まり、長命のものは前駆形質細胞となり骨髄循環に適応し、抗体を産出しつづける。これらのどの段階で発癌したかによって腫瘍の性質が異なるのではないかというのが近年の考え方である。幸いなことにこれらの分化成熟過程における抗原の変化はよく知られている。多発性骨髄腫で形質細胞が骨髄に留まるのが不思議だが、長命の形質細胞は骨髄循環に適応しているので、骨髄で増殖してもおかしくない。M蛋白血症を起こすもののうち、IgM産生場合だけ特に問題ないのもIgM分泌は分化過程が違うということで多少は説明できる。しかしなぜ予後まで違うのかは、今のところ説明できない。
T細胞の成熟
T細胞はまず骨髄の造血幹細胞から生じる。リンパ球前駆細胞の状態で胸腺に達することで正の選択、負の選択をうけていく。胸腺皮質から胸腺髄質へいたる過程で成熟、また不適切なものはアポトーシスに導かれる。胸腺髄質に達することにはCD4系とCD8系に分かれる。成熟T細胞のマーカーとしてはTCRやCD3が知られている。
治療法
治療法は抗がん剤化学療法、放射線療法を単独で、もしくは組み合わせて行う。造血幹細胞移植を行うこともある。疾患毎に、病期や予後因子等によって推奨される治療法は異なるので、詳細は各疾患の治療の項目を参照されたい。
脚注
- ^ ab造血器腫瘍診療ガイドライン 日本血液学会
関連項目
- 悪性腫瘍
- 腫瘍学
- ホジキンリンパ腫
- 非ホジキンリンパ腫
- シェーグレン症候群
- MALTリンパ腫
- マントル細胞リンパ腫
- 濾胞性リンパ腫
- びまん性大細胞型B細胞性リンパ腫
- 血管内大細胞型B細胞性リンパ腫
- 菌状息肉症
- セザリー症候群
- A20/TNFAIP3
外部リンク
- CureSearch日本版 悪性リンパ腫の診断、治療、治療終了後について
悪性リンパ腫・血液がん・五大がんの国内罹患者数データ - ウェイバックマシン(2012年12月1日アーカイブ分)
悪性リンパ腫 - 国立がん研究センター
